Spis treści
Czym jest tachykardia?
Tachykardia oznacza przyspieszone bicie serca, które uderza z częstotliwością powyżej 100 uderzeń na minutę. Uczuciu kołatania serca mogą towarzyszyć takie uciążliwe dolegliwości jak duszności, zawroty głowy, ból w klatce piersiowej, nadmierne pocenie się, a nawet utrata przytomności.
Gorączka, wysiłek fizyczny, alkohol, silne emocje przyśpieszają bicie serca, ale dopóki nie przekracza ono istotnie 100 uderzeń na minutę, a rytm pracy jest miarowy, nie ma podstaw do niepokoju. Przyśpieszona akcja serca w takich sytuacjach to rzecz naturalna.
Tachykardia: objawy
Jednak gdy serce galopuje jak oszalałe, czasami dodatkowo gubiąc rytm, może to mieć charakter patologiczny. Wówczas tachykardię częściej nazywa się tachyarytmią. Gdy jej źródło znajduje się w przedsionkach, określa się ją mianem nadkomorowej, w komorach – komorową. Może mieć charakter napadowy lub trwały. Czasami objawy tachyarytmii są łagodne, kiedy indziej zaś dokuczliwe.
Chorzy na ogół uskarżają się na szybkie lub szybkie i niemiarowe bicie serca. Jeśli arytmia powoduje utratę stabilności hemodynamicznej, czyli zdolności serca do pompowania wystarczającej do prawidłowego funkcjonowania organizmu ilości krwi, mogą wystąpić także:
- zawroty głowy
- mroczki przed oczami
- duszności
- krótki oddech
- uczucie osłabienia
Zdarza się, że występuje ból w klatce piersiowej za mostkiem, dochodzi do omdleń, utraty przytomności. Bardzo szybkim rytmom, nawet krótkotrwałym, towarzyszy strach, niepokój, rozdrażnienie, zdenerwowanie.
Dodatkowe skurcze komorowe odczuwane są jako "przeskoczenie", uczucie zamierania serca, ponieważ po dodatkowym skurczu następuje dłuższa o ułamek sekundy przerwa w pracy komór (tzw. wyrównawcza), a potem silniejszy skurcz. Pojedyncze i rzadkie dodatkowe skurcze występują także u zdrowych osób i nie stanowią dla nich zagrożenia. Powodem do niepokoju są częste i gromadne. Dodatkowe skurcze nie zawsze się leczy lub też terapia sprowadza się do podawania beta-adrenolityków. Gdy jednak stanowią istotne zagrożenie dla zdrowia, rozważa się przeprowadzenie ablacji.
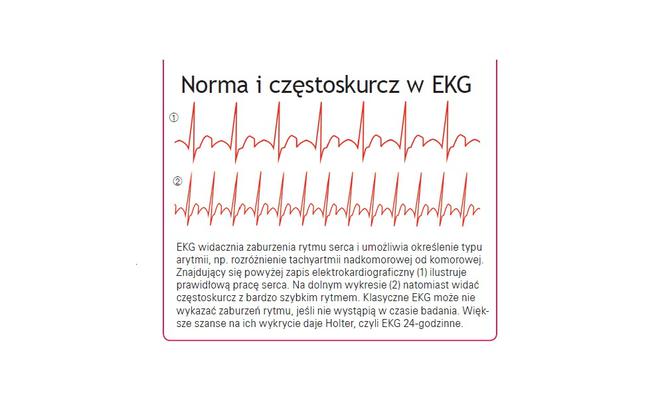
i
Tachykardia: przyczyny
Najczęstsze przyczyny tachykardii to:
- bieg lub inny duży wysiłek fizyczny
- stymulacja organizmu przez wysokie stężenie adrenaliny (stres, nerwowość itp.)
- gorączka
- używki: alkohol, kofeina, nikotyna
- narkotyki np. amfetamina
- leki zawierające atropinę, efedrynę lub pseudoefedrynę
- nadczynność tarczycy
Nie zawsze tachykardia jest objawem jakiejś choroby. Akcja serca może także przyspieszyć w chwili zdenerwowania lub wysiłku fizycznego. Jeżeli do tachykardii dochodzi z przyczyn fizjologicznych np. w chwili zdenerwowania, lęku lub z powodu wysiłku fizycznego - mamy wtedy do czynienia z tachykardią zatokową.
Tachykardię zatokową może także wywołać:
- gorączka
- odwodnienie organizmu
- niedociśnienie
- silne emocje
a także choroby:
- niedokrwienie serca
- zator płucny
- niewydolność serca
- nadczynność tarczycy
- wszelkie stany zapalne
- zaburzenia w funkcjonowaniu układu nerwowego
- alergie
Tachykardia zatokowa zdarza się także po wypiciu zbyt dużej dawki kawy (kofeina) lub alkoholu, jako efekt niepożądany działanie niektórych leków.
- choroby serca m.in.
- choroba niedokrwienna serca
- niewydolność serca
- zapalenie mięśnia sercowego
- niewydolność oddechowa
- utrata krwi i niedokrwistości pokrwotoczne
- niedocukrzenie
- odwodnienie
- posocznica (sepsa, ogólnoustrojowa reakcja zapalna wywołana zakażeniem)
- wstrząs, w tym anafilaktyczny, czyli natychmiastowa reakcja alergiczna
Groźne tachyarytmie komorowe
Jeśli arytmie powstają na poziomie przedsionków (tachyarytmie przedsionkowe), jest szansa, że węzeł przedsionkowo-komorowy je skoryguje, np. obniży liczbę pobudzeń na minutę z 200-300 do 100-150. Wówczas serce bije za szybko, ale spełnia swoją podstawową funkcję – pompuje krew, choć mniej efektywnie.
Gorzej, gdy zbyt szybki rytm wywodzi się z komór, bo nie ma w nich mechanizmu kontroli, który mógłby go zwolnić. Dlatego tachyarytmie komorowe są groźniejsze od przedsionkowych.
Ich przyczyną są najczęściej:
- blizny po zawale
- choroby serca
- wady wrodzone serca
Dają objawy podobne do tachyarytmii nadkomorowych, ale niosą większe niż one ryzyko powikłań, w tym nagłej śmierci sercowej.
Najgroźniejszą postacią tachyarytmii jest migotanie komór - bardzo szybki (ponad 300 uderzeń serca na minutę) i chaotyczny rytm ich pracy. Powoduje on to, że komory nie zdążą napełnić się krwią, a więc nie pompują jej do krwiobiegu.
W konsekwencji dochodzi do niedokrwienia mózgu i samego serca oraz do ustania krążenia, jeśli chory nie otrzyma natychmiastowej pomocy (defibrylacja).
Równie groźne jest trzepotanie komór, czyli szybki rytm powyżej 250 uderzeń serca na minutę. Trzepotanie komór może doprowadzić do migotania.
Tachykardia: skutki
Chociaż tachyarytmie nadkomorowe na ogół nie stanowią bezpośredniego zagrożenia życia, nie należy ich lekceważyć. Mogą bowiem prowadzić do:
- udaru mózgu (zwłaszcza migotanie przedsionków)
- gwałtownego spadku ciśnienia tętniczego
- zapaści
- a długofalowo - do niekorzystnych zjawisk w mięśniu sercowym.
Zdarza się też, że inicjują trzepotanie lub migotanie komór, jeżeli arytmia przewodzona jest do nich w sposób niekontrolowany. Tachyarytmie nadkomorowe mają wiele przyczyn.
U młodych, mających zdrowe serce osób mogą być związane z:
- niestabilnością układu hormonalnego
- nadpobudliwością emocjonalną
u starszych natomiast - ze zmianami degeneracyjnymi w sercu, takimi jak np.:
- schorzenia układu krążenia np.:
- choroba wieńcowa
- nadciśnienie
- blizny pozawałowe
- wady zastawek
- dodatkowe drogi przewodzenia impulsów elektrycznych
- zaburzenia hormonalne
- choroby płuc
Najczęstszym typem tachyarytmii nadkomorowej jest migotanie przedsionków, czyli szybka (ponad 350 skurczów na minutę) i chaotyczna praca przedsionków.
Podobną sytuacją jest trzepotanie przedsionków, z nieco wolniejszym i częściowo regularnym rytmem. Może wystąpić także częstoskurcz nawrotny w węźle przedsionkowo-komorowym (AVNRT), związany z istnieniem dodatkowej drogi przewodzenia (na ogół wrodzona).
Powoduje on krążenie po pętli impulsów elektrycznych, którego następstwem jest szybki, miarowy rytm (150-250 uderzeń na minutę). Zazwyczaj nie towarzyszą mu strukturalne choroby serca. Ten typ tachyarytmii ma charakter napadowy.
Tachykardia: leki nie zawsze skuteczne
Mamy dużo leków, które umożliwiają skuteczną terapię choroby wieńcowej czy nadciśnienia. Natomiast jeśli chodzi o tachyarytmie, sprawa nie wygląda tak dobrze.
Z nimi farmakologia gorzej sobie radzi. Najczęściej stosuje się klasyczne preparaty kardiologiczne, które korzystnie działając na mięsień sercowy, jednocześnie spowalniają tętno (np. beta-adrenolityki czyli beta blokery). Nie w każdej sytuacji taka terapia wystarcza. Wówczas sięga się po leki antyarytmiczne.
Problem w tym, że nie zawsze są skuteczne lub też mają istotne działania niepożądane (np. likwidując jedną arytmię, generują inną), które ograniczają ich stosowanie.
W przypadku ataku tachykardii:
- odpocznij
- weź głęboki oddech i na wydechu mocno napnij wszystkie mięśnie
- delikatnie masuj tętnicę szyjną (miejsce ucisku jest na szyi, pod żuchwą)
- zmocz twarz zimną wodą
Tachykardia: leczenie operacyjne
Jeśli farmakoterapia nie jest w stanie pomóc, wykorzystuje się zabiegowe metody leczenia: ablację albo wszczepienie kardiowetera-defibrylatora.
Ablacja to zabieg kardiologiczny polegający na zniszczeniu miejsca powstawania częstoskurczu w sercu. Po wprowadzeniu do serca przez tętnicę lub żyłę udową elektrod diagnostycznych i elektrody ablacyjnej "wypala się" ognisko arytmii.
Ablację wykonuje się zazwyczaj bez znieczulenia ogólnego. Jest zabiegiem stosunkowo mało inwazyjnym, który najczęściej przeprowadza się w przypadku tachyarytmii nadkomorowych, takich jak np. migotanie przedsionków.
Wszczepienie kardiowertera-defibrylatora przeprowadza się w sytuacjach, gdy chory doświadczył już groźnych tachyarytmii komorowych lub też jeżeli istnieje prawdopodobieństwo ich wystąpienia (np. w niewydolności serca).
Głównym zadaniem tego urządzenia, zwanego w skrócie ICD (ang. Implantable Cardioverter Defibrillator) jest przerwanie częstoskurczu komorowego, trzepotania lub migotania komór za pomocą impulsów elektrycznych. Kardiowerter-defibrylator cały czas analizuje rytm serca.
Interweniuje, gdy jest za szybki lub za wolny (pełni więc też funkcję stymulatora). Jeśli zarejestruje przyśpieszone bicie serca, wysyła wtedy słabe impulsy elektryczne, tzw. stymulację antyarytmiczną, zapobiegające tachyarytmii.
Gdy okazuje się to nieskuteczne, wysyła pojedynczy silny impuls elektryczny zsynchronizowany z rytmem serca. Jest on nieprzyjemny dla pacjenta. Może go odczuwać jako uderzenie, a nawet ból w klatce piersiowej, ale zazwyczaj przerywa groźną arytmię, w tym migotanie komór, i przywraca prawidłowy rytm. ICD wyglądem przypomina stymulator serca, chociaż jest od niego większy.
Urządzenie wszczepia się pod skórę w okolicy podobojczykowej, elektrody zaś wprowadza się żyłami do prawej komory serca i czasami do prawego przedsionka.
Zabieg na ogół przeprowadza się w znieczuleniu miejscowym. Osoby z ICD powinny zachować w życiu codziennym podobne środki ostrożności, jak te z wszczepionym stymulatorem serca.
Kontroluj poziomu magnezu - jest składnikiem enzymów hamujących napływ wapnia do komórkek mięśnia sercowego, przez co ma wpływ na zachowanie prawidłowego rytmu skurczów i rozkurczów. Dobre źródła magnezu to:
- soja
- orzechy
- fasola strączkowa
- otręby i ziarna zbóż
- warzywa o ciemnozielonych liściach
- skorupiaki
- czekolada i kakao
Zalecane dzienne dawki magnezu dla kobiet to 280 mg,dla mężczyzn 350 mg.
miesięcznik "Zdrowie"