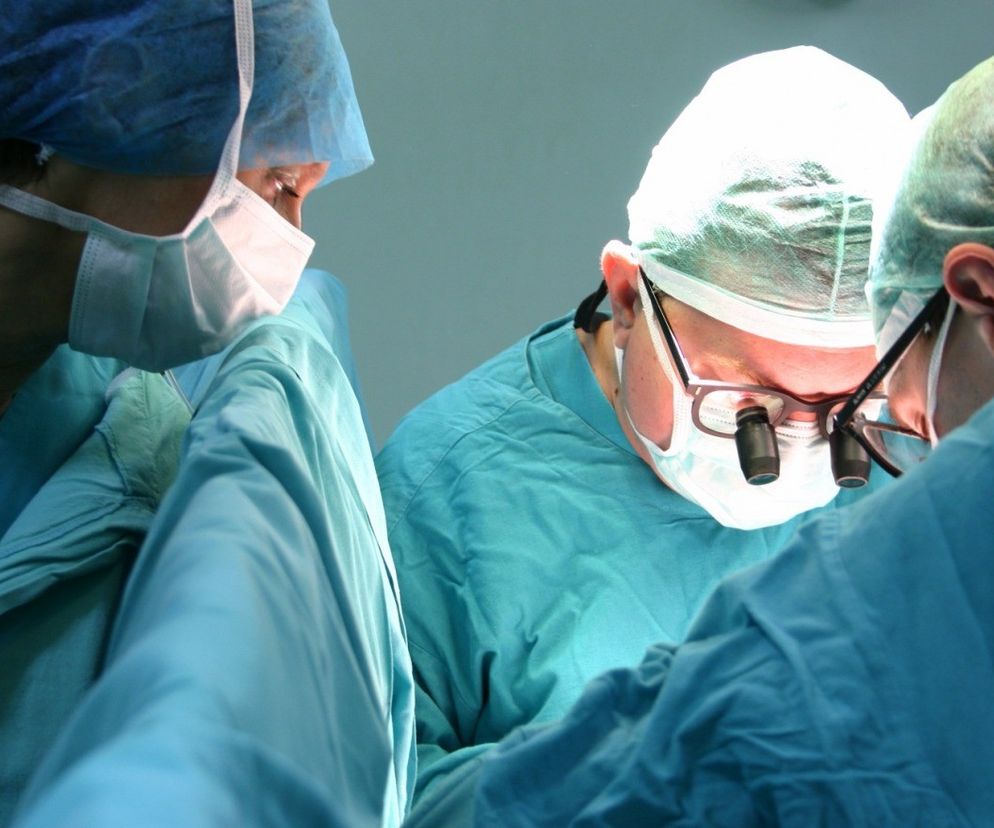
Pierwsi pacjenci, którym przeszczepiano narządy od zmarłych dawców, żyli kilka miesięcy, bo lekarze nie radzili sobie z powikłaniami pooperacyjnymi. Obecnie przeszczepianie ludzkich narządów jest bezpieczną metodą leczenia. I skuteczną. 80 procent chorych przeżywa po przeszczepie 5 i więcej lat z prawidłowo funkcjonującymi organami. Niektórzy żyją 20, a rekordziści nawet 40 lat, prowadząc normalne życie zawodowe i rodzinne. Coraz więcej jest kobiet, które po transplantacji nerki czy serca rodzą zdrowe dzieci.
Przeszczep rodzinny
W Polsce prawo dopuszcza przekazanie nerki lub fragmentu wątroby albo szpiku osobie spokrewnionej. W przypadku wątroby pobiera się fragment narządu od zdrowej osoby i przeszczepia krewnemu. Jest to doskonałe rozwiązanie w przypadku małych dzieci, dla których bardzo trudno zdobyć narząd pochodzący od zmarłego.
Zgodnie z polskim prawem nerkę od żywego dawcy można przeszczepić osobie spokrewnionej genetycznie (rodzeństwo, rodzice, dziadkowie, kuzyni) lub emocjonalnie (małżonkowie, rodzice przybrani, osoby żyjące w konkubinacie, przyjaciele). Pobranie narządu jest poprzedzone wieloma specjalistycznymi badaniami stwierdzającymi zgodność tkankową i oceniającymi ogólny stan zdrowia dawcy, a także rozmową z psychologiem, aby upewnić się, że podjęta przez dawcę decyzja jest świadoma, dobrowolna i dokładnie przemyślana.
Każdy dawca jest też informowany o przebiegu operacji i ewentualnych powikłaniach. Transplantolodzy podkreślają, że czynność i czas funkcjonowania nerki przeszczepionej od żywego dawcy są wielokrotnie lepsze od przeszczepu ze zwłok. Mniejsze jest ryzyko powikłań pooperacyjnych i odrzucenia.
- Od 1996 r. w Centralnym Rejestrze Sprzeciwów przyjęto 23 249 sprzeciwów na pośmiertne pobranie narządów. 84,7 proc. sprzeciwów pochodzi bezpośrednio od zainteresowanych, a 15,3 proc. od przedstawicieli prawnych. Ponad połowę (52,6 proc.) skierowały kobiety. Najliczniejszą grupę stanowiły osoby między 50 a 59 rokiem życia, najmniejszą osoby do 19 roku życia. Najwięcej sprzeciwów zgłaszają mieszkańcy województwa mazowieckiego, śląskiego, wielkopolskiego i kujawsko-pomorskiego. Najwięcej wniosków o wycofanie złożyły osoby mające między 20-49 lat.
- Rozwiązania prawne dotyczące transplantacji są w Polsce takie, jak w Austrii, Belgii, Francji, Luksemburgu, Hiszpanii i Portugalii oraz w niektórych kantonach w Szwajcarii, gdzie dopuszczalne jest pobieranie narządów w przypadku, gdy zmarły nie sprzeciwił się temu za życia. W Finlandii, Danii, Wielkiej Brytanii i Niemczech obowiązuje prawo nazywane modelem rozszerzonej zgody wyraźnej. Oznacza to, że gdy zmarły nie wyraził za życia ani zgody, ani sprzeciwu na pobranie po śmierci narządów, wymagana jest zgoda - w kolejności: męża, żony, dzieci, rodzeństwa. Podobne prawo obowiązuje w USA.
Przeszczep szpiku
- Ratunek dla chorych na białaczkę
Przeszczep szpiku kostnego to powszechna metoda leczenia chorób nowotworowych krwi (białaczki, chłoniaków, szpiczaków). Rocznie na każde 10 tys. osób jedna zapada na białaczkę (leukemię) - chorobę nowotworową, która powoduje patologiczne zmiany leukocytów (białych krwinek) i ich niekontrolowane namnażanie się. Większość chorych na leukemię można wyleczyć, przeszczepiając im szpik pochodzący od zdrowego dawcy.
Przeszczep można przeprowadzić na kilka sposobów:
* autologiczny - pacjentowi wszczepia się jego własny szpik oczyszczony z komórek nowotworowych,
* syngeniczny - szpik jest pobierany od bliźniaka (jednojajowego),
* allogeniczny - szpik pobiera się od innej osoby, spokrewnionej lub nie.
Źródłem przeszczepu w przypadku chorób krwi mogą być również komórki krwiotwórcze krwi obwodowej lub krew pępowinowa (pochodząca z łożyska).
- Co dzieje się w szpiku
Szpik to gąbczasta tkanka wypełniająca wnętrze dużych kości. Czynny, tzw. czerwony, jest miejscem tworzenia się i wzrostu składników krwi. Każdego dnia rodzą się tu miliony krwinek. Tak się dzieje, jeśli szpik jest zdrowy. Chory produkuje ogromne ilości niedojrzałych leukocytów, nie zostawiając miejsca dla rozwoju prawidłowych krwinek. Wprowadzenie do krwiobiegu pacjenta komórek pobranych ze szpiku innego człowieka (nie stanowi to dla niego zagrożenia zdrowia!) daje szansę na zatrzymanie choroby. Istnieje bowiem duże prawdopodobieństwo, że przeszczepione komórki podejmą normalną pracę i proces krwiotwórczy będzie przebiegał prawidłowo.
- Skąd wziąć zdrowy szpik
Aby cały ten proces miał szansę powodzenia, trzeba znaleźć idealnego dawcę. I z tym jest największy problem. Musi to być człowiek o identycznym układzie antygenów. Wśród rodzeństwa zgodność antygenowa wynosi 25 procent. Dla pozostałych chorych trzeba szukać dawców niespokrewnionych. W tym celu wykonuje się skomplikowane badania laboratoryjne na próbkach krwi pobranych od osób, które chcą zostać dawcami szpiku. Oznacza się m.in. antygeny HLA (Human Leukocyte Antigens), czyli antygeny zgodności tkankowej. Jeżeli poda się szpik zgodnego dawcy, zacznie on zwalczać białaczkę. Jeśli nie, potraktuje ciało, w które został wszczepiony, jak wroga i rozpocznie wojnę na śmierć i życie. W języku medycznym taką sytuację nazywa się przeszczepem przeciwko gospodarzowi. Tylko idealna zgodność dawcy i biorcy upoważnia do wykonania przeszczepu.
- Jak zostać dawcą szpiku
Należy zgłosić się do banku dawców - pełną listą dysponuje Poltransplant, tel. (0-22) 622 58 06 - i wypełnić formularz, będący oświadczeniem woli. Potem nasze personalia zostaną wpisane do bazy danych i uzupełnione informacjami genetycznymi uzyskanymi po przebadaniu krwi. Prawdopodobieństwo zostania dawcą jest niewielkie (1: 25 000). Można więc złożyć deklarację i nigdy nie oddać szpiku. Jeśli jednak okaże się, że gdzieś czeka chory, który ma antygeny bardzo podobne do naszych, zostaniemy wezwani do ponownego oddania krwi do badania. Po dwukrotnym sprawdzeniu zgodności antygenowej może ruszyć machina przeszczepowa. Dawca nie zna osoby, której oddaje szpik. Takie są zasady. I robi to honorowo. Nikt, zgodnie z ustawą o transplantacji tkanek i narządów, nie ma prawa pobierać opłat za udostępnienie szpiku czy innych tkanek do przeszczepu.
- Decyzja musi być świadoma
Najpierw dawca jest dokładnie informowany o technice pobierania szpiku, ewentualnych skutkach pobrania. Do tego momentu można się jeszcze wycofać. Nie będzie to możliwe, gdy lekarze zaczną przygotowywać biorcę do przeszczepu. Podawane są mu bowiem bardzo silne leki, które niszczą jego własny szpik. Wycofanie się dawcy w tym czasie oznacza poważne zagrożenie dla życia biorcy.
- Jak pobiera się szpik
Kilkanaście dni wcześniej dawca oddaje krew (około 400 ml), która zostanie mu ponownie przetoczona po zabiegu. Jest to potrzebne, aby szybciej odzyskał formę. Pobranie szpiku wykonuje się na sali operacyjnej, w ogólnym znieczuleniu. Lekarze wielokrotnie nakłuwają kości talerza biodrowego. Po wkłuciu igły do jamy szpikowej kości pobiera się szpik - zwykle 1000-1500 ml (dorosły człowiek ma go ok. 5000 ml). Ilość zależy od wagi biorcy i liczby komórek krwiotwórczych w szpiku dawcy. Badania pokazujące zawartość komórek krwiotwórczych przeprowadza się podczas pobierania. Zabieg trwa 45-90 minut. Następnie szpik jest przekładany do specjalnych pojemników zawierających płyn zapobiegający jego krzepnięciu, a potem transportowany tam, gdzie czeka biorca.
- Czy to niebezpieczne
W zasadzie nie, choć jak każdy zabieg wykonywany w ogólnym znieczuleniu niesie pewne zagrożenia. Po narkozie mogą wystąpić nudności lub ból głowy. Miejsca po nakłuciach bywają obolałe, ale większość dawców porównuje ten ból do spowodowanego upadkiem na twarde podłoże. Dawca może opuścić szpital po jednym dniu. Szpik regeneruje się w pełni po 2-3 tygodniach. Po zabiegu nie trzeba prowadzić oszczędnego trybu życia, specjalnie się odżywiać ani wykonywać badań kontrolnych.
Kościół pozwala na przeszczepy
- Kościół katolicki - jego stanowisko przedstawił jasno Papież Jan Paweł II podczas XVIII Międzynarodowego Kongresu Transplantologicznego w 2000 r.: “Każdy przeszczep narządu ma swoje źródło w decyzji o wielkiej wartości etycznej: decyzji, aby bezinteresownie ofiarować część własnego ciała z myślą o zdrowiu i dobru drugiego człowieka. Na tym właśnie polega szlachetność tego czynu, który jest autentycznym aktem miłości”.
- Judaizm - zezwala na pobieranie narządów, gdy chodzi o ocalenie lub poprawę jakości czyjegoś życia. Oddanie narządów to w oczach Boga wielka zasługa. Jednak wszystkie procedury medyczne muszą się odbywać w poszanowaniu ciała zmarłego, a niewykorzystane części narządów muszą być pochowane wraz z ciałem dawcy.
- Islam - dopuszczalne jest pobranie organów do transplantacji, jeśli zagrożone jest życie biorcy, istnieje szansa na przeprowadzenie operacji, a dawca lub jego rodzina wyrazili na to zgodę. Zgromadzenie Fiku Islamskiego uznaje śmierć za fakt, jeżeli funkcje mózgu ustały i potwierdziła to aparatura medyczna, a specjaliści uznali ten stan za nieodwracalny.
- Protestanci - jeżeli życie chorego może być uratowane poprzez pobranie od zmarłego organów, należy się z tym pogodzić. Kto daje zgodę na pobranie narządów, działa w sposób odpowiedzialny, bo pomaga innym ludziom. Rodzina, która daje zgodę na takie działanie, nie wykazuje braku szacunku do zmarłego. Działa etycznie i odpowiedzialnie, bo w imieniu zmarłego ratuje życie innym osobom.
- Kościół ewangelicko-metodystyczny - oddanie narządów do transplantacji to akt samoofiarowania. To wyraz miłości i służby dla dobra ludzi, którzy znaleźli się w potrzebie.
- Japoński szintoizm - sprzeciwia się pobieraniu i przeszczepianiu narządów nawet dla ratowania życia drugiego człowieka.
Po raz pierwszy przeszczepiono:
- rogówkę - 1906 r.
- nerkę - 1954 r.
- szpik - 1958 r.
- płuca - 1959 r.
- wątrobę - 1963 r.
- świńską zastawkę serca - 1964 r.
- równocześnie nerkę i trzustkę - 1966 r.
- serce - 1967 r.
- rękę - 1998 r.
- jednocześnie obie ręce – 2000 r.
- nerwy ręki - 2005 r.
- część twarzy - 2005 r.
W majestacie prawa
Od 1 stycznia 2006 r. obowiązuje w Polsce nowa ustawa o pobieraniu i przeszczepianiu komórek, tkanek i narządów. Opisuje ona zasady pobierania tychże zarówno ex mortuo, jak i ex vivo.
- Przeszczep ex mortuo to pobranie narządów ze zwłok w celach diagnostycznych, leczniczych, naukowych i dydaktycznych. Jest to możliwe, ponieważ prawo zakłada tzw. zgodę domniemaną dawcy, która polega na braku wyrażonego za życia sprzeciwu jego samego albo prawnego opiekuna.
Aby pobrać narządy od osoby zmarłej, nie jest potrzebna zgoda jej rodziny. Zwyczajowo jednak w każdym przypadku lekarze o taką zgodę pytają. Często spotykają się z odmową, mimo że rodzina nie ma prawa do rozporządzania zwłokami. Ma jedynie prawo do pochówku ciała. Prawo określa ten przywilej znacznie ostrzej – “ciało zmarłego nie należy do masy spadkowej”. Oznacza to, że rodzina nie ma prawa decydować, co się stanie z ciałem po śmierci, bo jest ono własnością szpitala. Ten natomiast musi zadbać, aby ciało nie straciło prawidłowego wyglądu.
Codzienna praktyka jest jednak daleka od zapisów ustawy. Jeżeli rodzina, nawet mimo woli zmarłego, nie zgadza się na pobranie narządów - lekarze odstępują od tego zamiaru. Psychologowie kliniczni uważają, że to jedyne rozwiązanie w takiej sytuacji. Pobranie narządów na siłę mogłoby poczynić ogromne szkody w psychice rodziny, a także podważyć jej zaufanie do lekarzy i szpitali. - Przeszczep ex vivo to pobieranie komórek, tkanek i narządów od żywych dawców (nerki, części wątroby, części płuca i szpiku kostnego). Pobrania nerki od żywego dawcy dokonuje się wtedy, gdy biorcą ma być krewny dawcy lub osoba emocjonalnie z nim związana. W przypadku szpiku lub innej regenerującej się tkanki (krwi) można je pobrać także na rzecz obcego biorcy.
Za pobranie od żywego dawcy lub ze zwłok ludzkich komórek, tkanek czy narządów nie wolno żądać zapłaty lub innych korzyści materialnych. W przypadku przeszczepiania szpiku można liczyć jedynie na zwrot poniesionych kosztów (np. za hotel, dojazd).
Zostaw testament
Choć wielu z nas wyraża chęć podzielenia się narządami, praktyka przeczy takim zapewnieniom. W obliczu ostatecznej próby zapominamy o wcześniejszych deklaracjach. Niektórzy wprost przyznają się do obaw, że oni sami lub ich bliscy nie dostąpią łaski zmartwychwstania. Inni wciąż uznają, że pobranie narządów to profanacja ciała. Jeśli więc pragniemy, by nasze narządy uratowały życie lub zdrowie innym ludziom, jasno o tym powiedzmy najbliższym i rodzinie. Dzięki temu po naszej śmierci nie będą musieli podejmować trudnych decyzji. Pozostanie im tylko uszanowanie naszej woli. Zgoda lub sprzeciw na pobranie naszych narządów po śmierci może mieć formę ustną lub pisemną. Oświadczenie ustne powinno być złożone w obecności dwóch świadków, np. po przyjęciu do szpitala.
Sprzeciw można zgłosić w Poltransplancie w Centralnym Rejestrze Sprzeciwów. W przypadku zgody można się skontaktować ze Stowarzyszeniem “Życie po przeszczepie” (patrz ramka). Bezpłatnie otrzymamy druk oświadczenia, które należy wypełnić i odesłać. Prawo honoruje też inne pisemne formy wyrażenia woli, które dobrze jest nosić przy sobie. Wystarczy napisać: “Moją wolą jest, żeby w przypadku nagłej śmierci moje tkanki i narządy zostały przekazane do transplantacji, ratując życie innym. Informuję, że o tej decyzji powiadomiłem rodzinę i najbliższych, którzy w krytycznym momencie powinni ją uszanować”. Taki testament powinien być podpisany przez świadka, który poda swój adres i dane osobowe. Oświadczenie musi także zawierać nasze personalia (imię, nazwisko, datę urodzenia, pesel oraz adres zamieszkania).
Nadzieja nie umiera
Udane operacje wszczepienia obcych nerwów, mięśni, czy ostatnio wykonane częściowe przeszczepienie twarzy, budzą w nas nowe nadzieje. Chcemy wierzyć, że już niedługo, dzięki wykorzystaniu właściwości komórek macierzystych będziemy hodować zastępcze narządy lub zregenerujemy biologicznie uszkodzone. Być może zdobędziemy też umiejętność wytwarzania części zamiennych, które będą się sprawowały tak dobrze, jak popularne obecnie protezy stawów biodrowych, naczyń krwionośnych, zastawek serca czy kości. Zanim to jednak nastąpi, przeszczep jest najdoskonalszą metodą ratującą życie pacjentom z “wyrokiem”.
Zgadzam się, ale...
90 procent Polaków deklaruje chęć oddania narządów do przeszczepu, a mimo to wykonuje się ich wciąż zbyt mało. Pod względem liczby przeprowadzanych transplantacji jesteśmy na szarym końcu w Europie. Przeszczepy nie tylko ratują życie, ale mogą także wpłynąć na poprawę jego jakości, o czym świadczą udane transplantacje rąk, dłoni czy niedawno przeprowadzony we Francji przeszczep części twarzy. Cieszymy się, gdy nauka i medycyna czyni takie postępy, bo rodzi się nadzieja na uratowanie własnego zdrowia.
Skąd zatem nasze obawy moralne, a jeszcze częściej sprzeciw przeciwko pobieraniu narządów od osób zmarłych? Nie ma tu jednej odpowiedzi. Często decyduje brak wiedzy o samych operacjach i możliwościach, jakie dają chorym. Niektórzy mają też błędne wyobrażenie o życiu po przeszczepie. Uważają, że mężczyzna, który dostanie serce kobiety, przestanie nim być, że zmieni się mu charakter, a nawet płeć.
Inni obawiają się, że będą dręczeni przez rodzinę dawcy, by uzyskać jakieć odszkodowanie... Są to bezpodstawne obawy. Szpitale bezwzględnie chronią anonimowość dawców. Wszystko, czego mogą się dowiedzieć, to np.: “Ma pani serce 30-letniej kobiety”. Nikt nie podaje adresów ani innych danych pozwalających zidentyfikować dawcę.
Wielu z nas zastanawia się, co dają tak kosztowne operacje. Zdrowe życie ludziom, którzy po operacji mogą podjąć pracę, kontynuować naukę. Po przeszczepie nerki zwalniają także miejsca w stacjach dializ dla innych chorych. Ważne jest i to, że przeszczepienie np. nerki pochłania mniej pieniędzy niż ciągła dializoterapia.
Poltransplant, 02-005 Warszawa, ul. Lindleya 4 tel. 0-22 622 88 78, www.poltransplant.org.pl
Stowarzyszenie “Życie po przeszczepie”, www.przeszczep.pl
miesięcznik "Zdrowie"